Больной, болезнь и врач: нозогении и ятрогении
Больной, болезнь и врач: нозогении и ятрогении
Из всех приведенных выше положений о восприятии больным своей болезни следует, что его отношение к ней может быть или сродни предчувствию катастрофы (исключительная обеспокоенность больного своей болезнью), или негативистичным (вплоть до полного отрицания больным своего заболевания), или промежуточным, то есть с элементами той и другой оценок (когда больной преувеличивает какую-то составляющую своей внутренней картины болезни, но при этом игнорирует иные, зачастую весьма значимые позиции, касающиеся его заболевания и лечения этого заболевания). Иногда, впрочем, можно услышать, что отношение больного к болезни может быть адекватным, но, как показывают многочисленные исследования, таковое не наблюдается даже у врачей, страдающих тем или другим недугом (Конечный Р., Боухал М., 1974).
Неадекватное поведение пациента есть, с одной стороны, ошибочное (неточное, некорректное) толкование им своей болезни, а также всего, что с ней так или иначе связано, с другой стороны – это комплекс эмоциональных реакций, которые выливаются или в расстройства тревожно-депрессивного спектра, или, напротив, характеризуются болезненно повышенным настроением, то есть своего рода эйфорией. Это позволяет рассматривать первые состояния как гипернозогнозии (когда больной переоценивает значимость болезни) и во втором случае как гипонозогнозии (когда больной, напротив, отрицает сам факт заболевания или же недооценивает его серьезность). Поскольку же подобное неадекватное психическое состояние пациента может быть кратковременным, впоследствии достаточно быстро редуцируясь, или же достаточно длительным (от 2-х недель и более), а также хронизирующимся, то есть имеющим тенденцию к ухудшению, то соответственно говорят о невротической реакции, невротическом состоянии или патохарактерологическом развитии личности (по гипернозогностическому или гипонозогностическому варианту).
Гипернозогностический вариант невротической реакции при нозогении, как правило, проявляется переживаниями страха, тревожными опасениями, связанными с телесным недугом, гипертрофированной оценкой его последствий, угрожающих здоровью, невозможностью полноценной социальной реабилитации. Могут доминировать и депрессивные черты: сниженное настроение, чувство безнадежности, сочетающееся с астенией, снижением физической активности, нарушениями сна, резким снижением аппетита и т. п. Длительность невротической реакции не превышает одного месяца.
Гипернозогностический вариант невротического состояния при нозогении характеризуется формированием очерченных психопатологических синдромов: тревожно-фобического (наличие фобий, определяющих поведение больного, чувство «беспричинной тревоги», беспокойства, наличествуют проявления вегетативной дисфункции, нарушения сна и т. п.), астено-депрессивного (сниженное настроение, чувство подавленности и безнадежности, утрата жизненных интересов, быстрая утомляемость, нарушения сна, снижение аппетита и т. п.), ипохондрического (пессимистическое восприятие болезни, сочетающееся с тревожными опасениями и страхами, тесно связанными с актуальным соматическим состоянием, формируются преувеличенные представления об опасности наличествующей болезни, ее неизлечимости, о неблагоприятных социальных последствиях и ее исходе). Указанные синдромы зачастую сочетаются и перекрещиваются, к ним могут присоединяться психогенные алгии и разнообразные «телесные сенсации»; длительность состояния составляет более одного-шести месяцев.
Таблица № 2
Двухмерная модель типологии нозогений
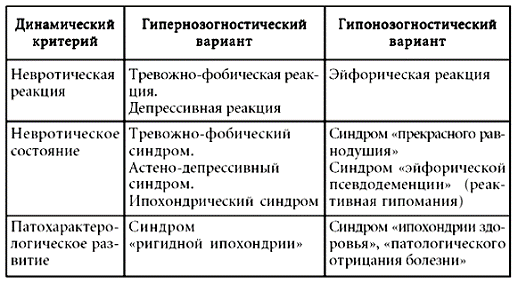
Гипернозогностический вариант патохарактерологического развития личности при нозогении представляет собой формирование сверхценной идеи ипохондрического содержания, которая способствует развитию и закреплению психопатологических черт личности, конституирует вокруг себя всю жизнь больного. Причем симптоматика с течением времени может значительно видоизменяться, однако само болезненное состояние не имеет тенденции к редукции. Пациент, как правило, не только сам абсолютно уверен в наличии у него тяжелого, неизлечимого заболевания, но и настоятельно пытается убедить в этом родственников и врачей. Он требует, зачастую весьма агрессивно, признания за ним «права на болезнь», которой, впрочем, он сам весьма тяготится. Тревожно-депрессивные и депрессивные проявления становятся выхолощенными, «неаффективными», а в большей мере идеаторными, воспроизводятся как бы насильственно, но и в то же время автоматически (неосознанно). В целом поведение больного существенно отличается от прежнего, доболезненного, но не только по содержанию, а именно качественно.
Гипонозогностический вариант невротической реакции при нозогении характеризуется парадоксальной реакцией: пациент не только не расстраивается по поводу диагностированного у него соматического заболевания, но, напротив, подчеркнуто весел, не признает ни тяжести, ни серьезности своего соматического состояния. Такие больные игнорируют назначения и предписания врача, никоим образом не изменяют привычный жизненный стереотип, разве что в сторону интенсификации жизненных процессов. Как правило, подобная реакция не бывает длительной и обусловлена в первую очередь вытеснением пугающих фактов реальности.
Гипонозогностический вариант невротического состояния при нозогении протекает, как правило, в форме «невротического отрицания». В клинической картине на первый план выходит синдром «прекрасного равнодушия» с диссоциацией между проявлениями соматизированной тревоги (тахикардия, дрожь, потливость и т. п.) и демонстративно-пренебрежительным отношением к болезни. Однако за фасадом наигранного оптимизма выступает страх нарушения жизненно важных функций, вытесняемые представления неблагоприятного прогноза заболевания, а также, в ряде случаев, нарастающей депрессии.
Гипонозогностический вариант патохарактерологического развития личности при нозогении, протекающий по типу «ипохондрии здоровья», характеризуется, с одной стороны, осознанием связанных с соматической болезнью патологических изменений и, с другой, – стремлением к преодолению недуга. Доминируют идеи «полного восстановления любой ценой». Больные ощущают в себе потенциальные возможности усилием воли «переломить» ход событий, положительно повлиять на течение и исход соматического страдания, пренебрегают медицинскими рекомендациями, «модернизируют» лечебный процесс нарастающими нагрузками или физическими упражнениями. В других случаях пациенты просто отрицают тяжесть заболевания, убеждены, что каким-то чудом, благодаря воздействию какого-то ранее неизвестного средства они непременно излечатся. Будучи прикованными к постели, пациенты могут заявлять, что готовы заняться спортом, начать «новую жизнь» и т. п.
Ятрогении
Отдельной, чрезвычайно важной проблемой во взаимодействии врача и больного является ятрогения, хотя данные о распространенности этих состояний крайне разнятся. Впрочем, взгляд на данную проблему специалистов, которым приходится непосредственно работать с этим видом психических расстройств, более чем пессимистичен (Карвасарский Б.Д., 1982; Елкин С.П., 1999); ятрогения, как ни крути, вечный спутник здравоохранения. Слово «ятрогения» произошло от латинского iatros, что значит – врач. Под ятрогенией понимают психогенное расстройство, которое возникает у пациента вследствие ранящих пациента слов или действий врача, а также других медицинских работников. Ятрогения, как правило, проявляется тревожно-депрессивной или ипохондрической симптоматикой.
Чаще всего причиной развития ятрогении является преувеличение врачом непсихиатрической специальности тяжести заболевания пациента, вследствие чего в высказываниях специалиста звучат формулировки, крайне пугающие больных (например: «да, дела у вас совсем плохи» или «ваше заболевание неизлечимо» и т. п.). Впрочем, не менее распространена и другая ситуация, когда врачи выражают свою мысль непонятно для пациентов, а те, самостоятельно толкуя высказывания своего доктора, приходят к мысли, что им вынесен «смертельный приговор» (например, врач может сказать пациенту, что тот страдает сердечной недостаточностью, а последний делает из этого вывод, что его сердце не работает). Само использование врачом трудных для понимания больного медицинских терминов часто является достаточным поводом для формирования ятрогенной реакции пациента.
Кроме того, ятрогения может быть вызвана какими-то действиями врача (например, назначением обследования или методов лечения, которые, по мнению больного, свидетельствуют о наличии у него заболевания со скорым летальным исходом; не меньший стресс может вызвать ситуация, когда данные исследования пациента не поясняются ему должным образом), а также поведением медицинского работника (если, например, он выглядит встревоженным, суетливым и т. п.), которое толкуется пациентом как признак растерянности врача перед его тяжелым заболеванием или страхом сообщить ему о скорой смерти.
Другой профилактики ятрогении, кроме как последовательное выстраивание врачом системы взаимодействия с пациентом, базирующейся на четком понимании специалистом внутренней картины болезни его подопечного, а также и личностных особенностей больного (склонность к образному мышлению, богатое воображение, неспособность делать адекватные логические обобщения и т. п.), по всей видимости, не существует.
Впрочем, необходимо снова вернуться к вопросу адекватности психологических переживаний пациента, поскольку очевидно, что сам факт обнаружения соматического заболевания является стрессом для любого нормального человека, что предполагает возможность, даже обоснованность психических переживаний. Можно ли в таком случае говорить о неадекватности? Прежде чем ответить на этот вопрос, необходимо учесть один весьма существенный нюанс. Если это возникшее вследствие указанного стресса психологическое переживание носит конструктивный характер (то есть мобилизует больного на адекватное обследование, получение соответствующих врачебных назначений, а также последующее лечение, включая не только прием лекарственных препаратов, но и соблюдение режима, профилактические визиты к врачу и проч.), то, разумеется, данный стресс, как говорится, только на пользу. Однако, как показывает практика, стресс редко мобилизует человека должным образом, но куда чаще деморализует его.
По сути психотравмирующий фактор – есть пусковой толчок к развитию психогении, или, проще говоря, невроза в той или иной его форме. Насколько человек сможет справиться с этой психогенией (достигающей уже уровеня клинической психической патологии или только в преморбидном своем качестве), зависит от многих обстоятельств, которые условно могут быть разделены на «внешние» и «внутренние». К последним относятся личностные особенности больного, то есть особенности его психической организации (здесь могут выйти на первый план такие личностные черты пациента, как тревожность, мнительность, сенситивность, пассивность и т. д.); к числу «внешних» обстоятельств относятся врачебные действия, актуальная жизненная ситуация больного, отношения к нему как к болеющему родственников, сотрудников по работе и т. д. Наконец, значимым моментом в развитии и усугублении психогении зачастую является само заболевание, ограничивающее страдающего им человека, доставляющее ему комплекс физических неудобств и страданий (включая нарушения сна, тяжелую боль, слабость и т. п.).
Все эти факторы в совокупности – от самого факта психотравмы (манифестация болезни, постановка диагноза), особенностей характера и психической организации, а также «внешних» обстоятельств заболевания до фактического соматического отягощения жизни, – все они и обусловливают процесс усиления или ослабления невротического состояния, которое таким образом может или перейти в тяжелое невротическое состояние (включая патохарактерологическое развитие личности по ипохондрическому типу), или относительно быстро и с минимальными последствиями для психики редуцироваться. Как нетрудно догадаться, именно врач, занимающийся непосредственным лечением больного, может оказать существенное влияние на то, чтобы данная психогения пошла не по пути усиления и хронизации, а, напротив, достаточно быстро купировалась, облегчив тем самым и труд по лечению данного пациента, и эффективность этого лечения.
Определение роли того или иного фактора определяет и характер действий, которые необходимо предпринимать врачу-кардиологу в лечении соответствующих психических расстройств. С одной стороны, конечно, перед ним стоят задачи адекватного ведения данного больного, дабы предупредить возможность ятрогении, а также снизить общее психическое напряжение пациента; кроме того, в ряде случаев он может использовать и соответствующие психотропные препараты. С другой стороны, зачастую не обойтись без привлечения специалистов. Если в клинической картине преобладают невротические расстройства, то, разумеется, профильным врачом по этой части будет врач-психотерапевт; если же у больного возникают существенные трудности с прояснением сути своего соматического заболевания, наличествуют какие-то личностные особенности, затрудняющие работу врача-кардиолога, или возникают проблемы в социальных отношениях, то требуется помощь медицинского психолога; если же у больного имеются тяжелые психические расстройства, включая выраженную психопатию, то в обязательном порядке необходимо назначение консультации врача-психиатра.
Впрочем, если вернуться собственно к психическим расстройствам у пациентов с тяжелой соматической патологией, то для наглядности можно рассмотреть особенности психических реакций больных с острым инфарктом миокарда. По данным Дж. Кьюрета, в чувстве более или менее выраженной тревоги признаются 38 % больных в остром периоде инфаркта миокарда (Quiret J., 1976), однако клинически она выявляется у подавляющего большинства этих больных (Каzemir М., 1981). Та же ситуация складывается и с депрессивными состояниями в клинике острого инфаркта миокарда: о тоскливости и депрессии сообщает 41 % этих больных (Quiret J., 1976), а клинически депрессивные и субдепрессивные состояния выявляются в том же подавляющем большинстве случаев (Урсова Л.Г., 1973); по данным многочисленных исследований распространенность депрессии в постинфарктном периоде оценивается в 40–65 %, а в 18–25 % случаев отмечается развитие тяжелой депрессии, приводящей зачастую к суициду (Schleifer S.J. et al., 1989; Guiry E. et al., 1987, и др.). Эти противоречивые данные могут быть объяснены или просто неспособностью пациентов адекватно оценивать (а также проявлять, выражать) свое психическое состояние, или попытками больных диссимулировать имеющиеся психические расстройства, что как раз и является признаком гипонозогнозии.
Кроме того, нельзя забывать и приводившиеся уже данные о том, что инфаркт миокарда достаточно часто возникает на высоте психического расстройства. В ситуации стресса, психического напряжения, конечно, это психическое состояние не только не купируется, а только усиливается в связи с развившимся инфарктом миокарда. Не случайно невротический по сути страх смерти, собственно невротическую кардиофобию и все более утяжеляющиеся расстройства сна (один из основных признаков тревожно-депрессивного расстройства) регистрируют у каждого четвертого больного с инфарктом миокарда (Каневская Л.С., 1966; Яковлева Л.А., 1973).
Психические расстройства невротического уровня гипернозогностического (или гипонозогностического) круга зачастую сохраняются у больных и после выхода из острого периода инфаркта, и далее. Пациенты фиксируется на теме болезни, болевом синдроме, что постепенно приводит их к формированию отчетливой ипохондрической структуры. На этом фоне в 79,4 % у лиц, перенесших инфаркт миокарда в молодом возрасте, в клинической картине доминирует астеноневротический синдром. Астено-депрессивные или тревожно-депрессивные расстройства с ипохондрическими представлениями и «уходом в болезнь» выявляют у 67,4+4,9 % больных с постинфарктной аневризмой сердца и у 43,4+3,6 % больных без нее (Урсова Л.Г., 1973). Разумеется, все это никак не способствует эффективной реабилитации больных, а, напротив, существенно увеличивает риск повторного инфаркта миокарда и смерти больного. Например, по данным Н. Фразура-Смита, риск смерти в течение 6 месяцев после инфаркта миокарда увеличивается в связи с присоединением депрессии в 3–4 раза (Frasure-Smith N., 1993)!
От социализма к человеку
Реабилитация больных, перенесших инфаркт миокарда, включающая в себя прежде всего адекватное психотерапевтическое лечение и четкое соблюдение всех принципов работы с больными, описанными медицинской психологией, имеет серьезнейшее значение для прогноза основного заболевания. Так, Р. Конечный и М. Боухал приводят сравнительные данные, весьма показательные в этом отношении между «советской» и «капиталистической» системами здравоохранения.
В США, где система реабилитации пациентов, перенесших инфаркт миокарда, поставлена, что называется, на широкую ногу, количество лиц, вернувшихся на работу после первого инфаркта миокарда, составляет 85 %; тогда как в советской Чехословакии, где, как и во всем «социалистическом лагере», ни личности, ни психологии у человека считай что не было, 95 % таких пациентов переводилось на инвалидность (Конечный Р., Боухал М., 1974).
В этой связи перед врачом-кардиологом стоят задачи диагностики данных психических расстройств, а также навыков их лечения. Простой разъяснительной работы в этом случае оказывается недостаточно, да она и не является в прямом смысле этого слова терапией, а скорее просвещением. Собственно же терапия пограничных психических расстройств, доступная врачу-кардиологу, – это фармакотерапия тревожно-депрессивных состояний. Последняя требует особенного обсуждения.
Прежде всего необходимо установить факт наличия тревожно-депрессивного расстройства. Тревожные расстройства проявляются чувством беспокойства, внутреннего напряжения, тревогой, страхом (включая страх смерти), у больных могут наблюдаться суетливость, нарушения сна, вегетативные расстройства (сердцебиение и колебание артериального давления на высоте тревожного приступа, нарушения стула, потливость и др.). Депрессивные расстройства будут выражаться чувством подавленности, уныния, сниженного настроения, тоски, они теряют способность испытывать удовольствие и заинтересованность, снижается активность больных, они быстро утомляются, не могут на более-менее длительное время сосредоточить свое внимание. Кроме того, для депрессивных больных характерно снижение самооценки, появляются самообвинения, будущее видится в черных тонах, жизнь теряет для них смысл, а потому возникают мысли о суициде. Все это происходит на фоне нарушенного сна, измененного аппетита (чаще в сторону его снижения, хотя возможна и обратная реакция). Наличие данных симптомов является показанием к назначению современных антидепрессантов.
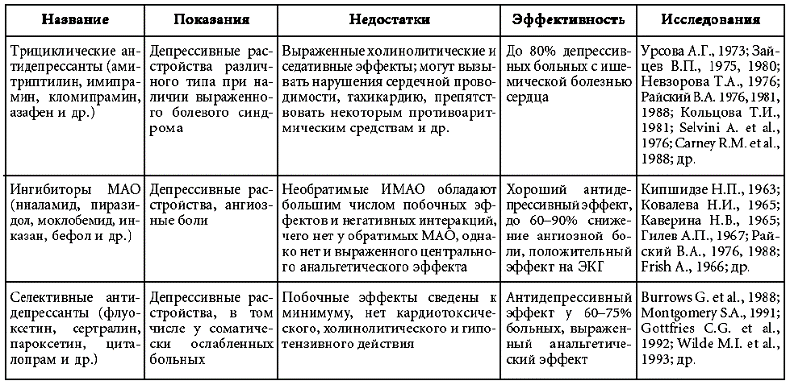
Для лечения тревожных расстройств могут использоваться транквилизаторы и «малые» нейролептики, однако современные антидепрессанты (селективные ингибиторы обратного захвата серотонина) имеют широкий спектр психотропной активности, обеспечивая как анксиолитический, так и антидепрессивный эффект. Преимущество селективных антидепрессантов связано не только со значительным снижением возможных побочных эффектов, их эффективности у соматически ослабленных больных, но также и с легкостью их применения – стандартизированные дозировки, возможность длительного приема при относительно быстром формировании стойкого терапевтического эффекта.
Впрочем, лечение антидепрессантами – это не простое назначение препарата; учитывая его направленность на психическую сферу, воздействие на эту сферу должно быть не только фармакологическим, но и психологическим. Для этого необходимо следующее:
· во-первых, подробная беседа врача с больным, где выясняется и проясняется наличие тревожных и депрессивных расстройств, а также страхов и других симптомов, представленных выше, причем врач должен ориентироваться не только на непосредственные сообщения пациента, но и активно выявлять эти состояния;
· во-вторых, в процессе этой беседы с врачом пациент должен понять, что имеет соответствующие психические симптомы и данное его психическое состояние не является нормальным, хотя и естественно, поскольку он находится в стрессе; вместе с тем его психике нужна помощь, и это обычная практика;
· в-третьих, пациент должен уяснить, что от нормализации его психического состояния будет зависеть не только улучшение его субъективного переживания жизни, но и прогноз его соматического заболевания (например, ишемической болезни сердца);
· в-четвертых, пациент должен знать, что нормализация психического состояния зависит не только от его собственных «волевых усилий», которые могут быть даже вредными, а от адекватной терапии антидепрессантом;
· в-пятых, врач должен подробно объяснить больному, что такое антидепрессант, каково его действие на организм и какие позитивные результаты могут быть достигнуты при его использовании, а также как будет проходить лечение.
Таблица № 3
Применение антидепрессантов у пациентов с ишемической болезнью сердца (включая постинфарктный период)
Подобная информация должна быть максимально понятной и доступной для пациента, кроме того, у него необходимо сформировать мотивацию на лечение психотропным препаратом, а также готовность совместно с врачом бороться с эмоциональными расстройствами, отягощающими как жизнь больного, так и течение его заболевания. Важно, чтобы пациент понял: его страхи и опасения, беспокойство и тревога, сниженное настроение и плаксивость, подавленность, чувство вины и утрата жизненного смысла, а также нарушения сна и многие другие состояния – есть симптомы депрессивного расстройства, а вовсе не «объективная оценка» действительности, как обычно полагает человек, страдающий тревожно-фобическим расстройством. Это психическое расстройство, а потому его можно и должно лечить, для чего, собственно, пациенту и назначается антидепрессант.
Пример взаимодействия врача с больным при назначении антидепрессанта
Врач беседует с больным, выясняя, как он себя чувствует, что его беспокоит. При этом врач отмечает для себя и проговаривает в понятных для пациента терминах наличествующие у него симптомы депрессии и тревоги.
Далее он предупреждает больного, насколько необоснованно и опасно тревожиться, переживать, впадать в тоску и апатию при сердечно-сосудистой патологии. Он последовательно аргументирует необходимость снижения внутреннего напряжения пациента, его беспокойство или подавленность. Наконец он предлагает больному совместно справиться, «объединить усилия», с тем чтобы снизить это психологическое напряжение или изжить апатию.
Если в клинической картине преобладают чувства подавленности, ухода больного в себя, апатия, нежелание справляться с болезнью, плаксивость, утрата интереса к жизни, пессимизм или, в иных случаях, панические приступы с выраженной тревогой, страхом смерти, ажитацией, то препаратами выбора являются антидепрессанты из группы селективных ингибиторов обратного захвата серотонина (СИОЗС).
Далее врачу следует рассказать пациенту о том, что такие состояния, как у него, часто бывают и у других больных с сердечно-сосудистыми заболеваниями, то есть в них нет чего-то чрезвычайного и необычного. Однако оставлять их без внимания никак нельзя, и во всех этих случаях назначается антидепрессант из группы СИОЗС, поскольку он наиболее эффективен и безопасен.
«Этот антидепрессант, – говорит врач, – увеличивает в организме количество ‘‘гормона хорошего настроения’’ – серотонина, который у Вас снижен, что и привело к снижению настроения (или тревоге). Накопление серотонина при использовании антидепрессанта происходит постепенно, в течение одной-двух недель, зато естественным образом, не вызывая никаких сбоев в работе организма. Это лекарство уменьшит и тяжесть сердечных приступов и тем самым защитит Ваше сердце.
Не бойтесь побочных эффектов или осложнений – препарат безопасен; привыкания (зависимости) он не вызывает. Возможный в начале лечения дискомфорт быстро пройдет. Состояние стабилизируется и будет последовательно улучшаться. Это лекарство, по всей видимости, придется принимать от 2-х до 3-х месяцев – это обычный курс, гарантирующий не только улучшение общего самочувствия, но и хорошую защиту для Вашего сердца».
В этой своеобразной инструкции врачу следует акцентировать именно те симптомы недомогания, которые особенно беспокоят больного, чтобы он понимал, что назначенный препарат ему действительно подходит и необходим.
Исследование эффективности антидепрессантов из группы СИОЗС (флюоксетин) при лечении тревожно-депрессивных расстройств у больных в постинфарктном периоде проведены и в России (г. Санкт-Петербург). Показано, что этот препарат в стандартизированной дозировке – 20 мг в сутки (однократный прием) – обеспечивает эффект при соответствующих состояниях у постинфарктных больных в 80 % случаев (Довгополюк А.Б., Шатов Г.Ю., Кабисова Ф.А., Яворская И.М., 2001).
Разумеется, назначение современных антидепрессантов показано не только при ишемической болезни сердца (просто в данном случае лечение тревожных и депрессивных расстройств – дело, без преувеличения, жизненной важности), но и при других сердечно-сосудистых заболеваниях, в частности при гипертонической болезни и функциональных расстройствах сердечной деятельности, где, как уже было показано выше, психический фактор обладает, что называется, непреходящей значимостью.
Схема работы с этим кругом пациентов в общем и целом соответствует представленной выше: пациенты должны отдавать себе отчет в наличии у себя соответствующих психических расстройств, понимать адекватность назначения им соответствующих лекарственных препаратов, а также то, что это за препараты, каковы механизмы их действия, в какой дозировке и сколько раз в день их необходимо принимать. Кроме того, необходимо добиться того, чтобы пациенты не боялись ни самих этих препаратов («клеймо душевнобольного»), ни возможных издержек, связанных с их приемом. Все эти задачи и должен решить врач, назначающий соответствующее психотропное лечение.
Причем в общесоматической практике предпочтительны именно современные антидепрессанты – селективные ингибиторы обратного захвата серотонина (СИОЗС), к которым относятся флуоксетин, сертралин, флувоксамин, пароксетин, циталопрам, а также другие современные атипичные антидепрессанты, влияющие не только на серотониновую систему, но и на норадренергическую систему (ремерон, иксел) и др. Предпочтительность данной группы препаратов объясняется:
· во-первых, тем, что, несмотря на свое специфическое название – «антидепрессанты», – они оказывают эффект и при тревожных, и при депрессивных расстройствах, а также при панических атаках, навязчивых состояниях, булимии и ряде других расстройств;
· во-вторых, они характеризуются минимальным числом нежелательных интеракций с другими препаратами (тогда как, например, трициклические антидепрессанты могут и усиливать, и ослаблять действие гипотензивных средств, что, конечно, значимо в случае лечения гипертонической болезни);
· в-третьих, количество побочных эффектов у этих препаратов действительно снижено до минимума, и они не оказывают токсического эффекта на сердечную мышцу; при этом их эффективность соответствует принятым для антидепрессантов стандартам;
· наконец, в-четвертых, эти антидепрессанты наиболее удобны в применении – дозировки стандартизированы (то есть, как правило, отсутствует необходимость подбора дозы), а количество приемов может быть ограничено одним разом в сутки.
Вместе с тем нельзя забывать и об огромной роли психотерапии и психокоррекции в лечении больных с сердечно-сосудистой патологией. Для иллюстрации можно привести результаты достаточно простого исследования. Одна группа больных, перенесших инфаркт миокарда, получала тривиальные рекомендации – не курить, не употреблять определенные продукты питания, следить за уровнем холестерина в крови и т. д.; другая, аналогичная по составу и структуре, группа больных получала в доступной форме информацию о том, как личность и ее переживания могут приводить к развитию и прогрессу кардиальной патологии, а также о том, как перестроить свою жизнь и свое поведение, чтобы избежать рецидива коронарной недостаточности. Удивительно, но риск повторного инфаркта миокарда или внезапной смерти в течение последующего пятилетнего наблюдения у больных второй группы оказался в 8 раз ниже!
Однако не следует путать психокоррекционную работу, которую в соответствии со своим образованием должен выполнять медицинский психолог, и психотерапию. Вышеизложенное относится, конечно, к психокоррекции, психотерапевт является врачом по базовому образованию, имеет специализацию по психиатрии, а уже сверх того психотерапевтическое образование. Психотерапевт – узкий специалист в необычайно широкой области пограничной психиатрии, куда относятся неврозы и преневротические состояния, психопатии и акцентуации, малопрогредиентная шизофрения, дистимия и циклотимный уровень депрессии. Сущность психотерапевтической работы заключается в знании психических механизмов, определяющих поведение на всех его уровнях, и воздействие на эти механизмы с помощью психотерапевтических методов, с тем чтобы обеспечить перестройку базовых стереотипов поведения человека, включая подсознательные структуры и структуру сознания, аффективную и волевую сферы, а также многие другие аспекты работы психического, освещение которых невозможно в рамках данной работы.
Единственное, что можно добавить к сказанному, так это то, что в Санкт-Петербургском Городском психотерапевтическом центре на базе естественнонаучного базиса – работ И.М. Сеченова, И.П. Павлова, А.А. Ухтомского, Л.С. Выготского и др. – нами разработана эффективная технология системной поведенческой психотерапии (Курпатов А.В. с соавт., 1999, 2000, 2001), которая позволяет обеспечивать полноценной и адекватной психотерапевтической помощью лиц, страдающих всеми представленными выше психическими расстройствами, причем всякий раз эта помощь специализированна (разработаны алгоритмы психотерапевтической работы, отвечающие соответствующим патологическим процессам).
Более 800 000 книг и аудиокниг! 📚
Получи 2 месяца Литрес Подписки в подарок и наслаждайся неограниченным чтением
ПОЛУЧИТЬ ПОДАРОКДанный текст является ознакомительным фрагментом.
Читайте также
ВРАЧ И ЗДОРОВЬЕ
ВРАЧ И ЗДОРОВЬЕ Найдите стройного доктора, который не курит. Неужели здесь нужны объяснения? На всякий случай я объясню. Разве можно обращаться к врачу, у которого избыточный вес, который в придачу курит и не следит за собой? Это не имеет смысла!Найдите доктора, который
ВРАЧ И ЗДОРОВЬЕ
ВРАЧ И ЗДОРОВЬЕ Найдите стройного доктора, который не курит. Неужели здесь нужны объяснения? На всякий случай я объясню. Разве можно обращаться к врачу, у которого избыточный вес, который в придачу курит и не следит за собой? Это не имеет смысла!Найдите доктора, который
Врач-психиатр
Врач-психиатр Психиатр – наш медицинский консультант. Он несет ответственность за лечение детей и за выбор того или иного метода лечения. Он также оказывает помощь, объясняя команде специалистов поведение некоторых молодых людей. Он позволяет специалистам взглянуть со
18.5. Ятрогении как результат неправильного общения и взаимодействия медицинских работников с людьми
18.5. Ятрогении как результат неправильного общения и взаимодействия медицинских работников с людьми Ятропатогения, сокращенно ятрогения (от греч. iatros — врач, gennao — делать), — это такой способ обследования, лечения и проведения профилактических мероприятий, в результате
Психологические составляющие тройственного союза: врач-сестра-больной
Психологические составляющие тройственного союза: врач-сестра-больной Основой работы любого лечебного учреждения является этот тройственный союз. Выше были описаны этапы взаимодействия больного – врача и сестры – врача. В этом тройственном союзе руководителем,
1.1.3. Психические расстройства как реакция на соматическое заболевание (нозогении)
1.1.3. Психические расстройства как реакция на соматическое заболевание (нозогении) Определения и классификация1. Невротические реакции на соматическое заболевание – кратковременные (длящиеся не более месяца) психические расстройства, не достигающие степени
Больной и болезнь: «Внутренняя картина болезни»
Больной и болезнь: «Внутренняя картина болезни» Уже длительное время специалисты в области медицинской психологии говорят о «психологической скотоме» врачей, занимающихся лечением соматических заболеваний. Эти же специалисты указывают и на те психологические
Больной, врач и лечение: взаимодействие с кардиологическим больным
Больной, врач и лечение: взаимодействие с кардиологическим больным О значении психического фактора в возникновении, течении и прогнозе сердечно-сосудистой патологии сказано уже достаточно, но как возможно использовать эти знания в практическом преломлении? Западная
Часть четвертая Врач, больной и терапевтическая Тактика
Часть четвертая Врач, больной и терапевтическая Тактика «Тяжелую болезнь вначале легко вылечить, но трудно распознать. Когда же она усилилась, ее легче распознать, но уже труднее
В. Врач как волшебник
В. Врач как волшебник Для Ребенка пациента врач — нечто вроде волшебника. Он предпочитает выбирать магическую фигуру, подобную тем, что видел в детстве. В некоторых семьях такой почитаемой фигурой является семейный врач или знахарь, в других — священник. Некоторые врачи
Врач-учитель
Врач-учитель В наше время врачу любой специальности уже никуда не уйти от необходимости изучать и исцелять душу больного человека.Слишком грамотными становятся пациенты, и скоро они начнут задавать такие вопросы, на которые не ответить врачу будет стыдно. Психология
Гектор — хороший врач
Гектор — хороший врач — Пелеас ничего дурного не хотел. Ой!..— Поменьше говорите, — посоветовал Гектор, — берегите силы, чтобы дышать. — Совет, которому профессор Корморан следовал с трудом, пусть боль и призывала его к порядку всякий раз, как он пытался что-то